1.はじめに
現在の⽇本では、「診療ガイドラインの作成⽅法」について、GRADE アプローチをはじめ⼀定の知⾒が集約されつつある。⼀⽅、国際的には、診療ガイドライン作成のみでなく、診療ガイドラインの普及・質の評価、それに基づく改訂までを⼀連のシステムとして運⽤する取り組みが重要視されている※。GINを中⼼とする国際会議においても、扱われるテーマとして、診療ガイドラインの作成⽅法のみならず、普及、質の評価に関する内容が増加している。しかし、診療ガイドラインの普及、医療の質向上の評価の具体的な⽅法論や臨床活⽤は、国際的にも始まったばかりと⾔える。Minds においても、診療ガイドライン作成マニュアル2017 の中で具体的な提案はできていない。
※ 例:MAGIC Foundation による「Evidence Ecosystem」の取り組み、NIH によるDissemination and Implementation Science の推進と多施設研究により検証する「Natural Labo」の構築など
このような背景から、診療ガイドラインの普及と活⽤に関する検討を⾏うために、Minds ではEBM普及推進事業の⼀環として2019年4⽉より「診療ガイドラインの普及と医療の質向上」などに関する先駆的な取り組みを⾏う5 つの作成グループを招集し、「有効性評価検討会」を組織した。同検討会において重ねた議論をもとに、今回は特に作成グループに対してMinds からの提⾔をまとめた。
なお、診療ガイドライン作成グループ以外のステークホルダー※2に対する提⾔は、今後の課題とする。
※2 例:⾏政、病院団体、市⺠団体、評価機構、その他の組織
2. 「診療ガイドラインの普及と医療の質向上の評価」に関する位置づけ・重要性について
診療ガイドラインの本来の⽬的は、根拠に基づき、公平で信⽤できる診療ガイドラインを作ることだけではなく、診療ガイドラインが現場で実践的に活⽤され、当該領域の重要臨床課題の解決や患者アウトカムを改善することにある。さらに、その改善効果を評価し、今後はその評価結果をもとに作成されるエビデンスを次の改訂へとつなげることも期待される。
特に今重要なのは、作成グループに対して「このような、作成、普及、活⽤、評価の⼀連の継続的な取り組みこそが診療ガイドライン作成作業である」ことを、啓発することである。
3. 提⾔:「診療ガイドラインの普及と医療の質向上の評価」の取り組み⽅針について
3.1 診療ガイドライン作成委員会への啓発
診療ガイドライン作成は重要臨床課題抽出・システマティックレビュー・推奨作成のための投票など多くの作業や繰り返す会議のため、診療ガイドラインの完成が作成グループのゴールと考えられることも少なくない。しかし、そもそも診療ガイドライン本来の⽬的は、作成した診療ガイドライン(提案した推奨診療)を⽤いて患者のアウトカムを向上させることにある。診療ガイドライン作成グループは、「作成した診療ガイドラインは役に⽴ったか、患者のためになったか」を臨床調査により評価し、また、診療ガイドライン作成中に判明したエビデンスの⾜りない領域に対して臨床研究を企画・実⾏し、エビデンスを創出する責任がある。このような研究活動の結果をすべて⽤いて、次の診療ガイドライン改訂作業に無駄なく(もれなく)反映していくことが診療ガイドラインの継続的な進化に結びつくものである。(ということも含めて啓発する必要がある)
その⼀⽅で、完成した診療ガイドラインの臨床への普及やその評価、推奨される診療を臨床でどのくらい⾏ったかの評価、それによってどのくらい医療の質が向上したかの評価に関する⽅法論的な研究は、いまだ途上である。そのため、今回、具体的に以下のような活動の流れを提案した。
3.2 診療ガイドラインの普及と医療の質の評価の流れ(案)
作成グループに、診療ガイドライン完成後に実践していただきたい項⽬をまとめると、以下図1のアルゴリズムのごとくである。
診療ガイドラインの作成・改訂
診療ガイドライン作成グループは、診療ガイドライン作成段階から、以下1)〜3)までに⽰した出版後の普及・活⽤および評価の⼯程まで、念頭に置いて作業を進めることが重要である。また、作成委員⻑のみならず、作成に関わる委員全員が、このような意識を共有することが望まれる。
診療ガイドラインの普及1)
診療ガイドラインをターゲットユーザーに届けるための普及戦略を策定する。
具体的には、
〇各診療ガイドラインが利⽤対象として設定したユーザーを明確にし、このユーザーに向けた本邦における効率的な普及のための具体的な促進要因と阻害要因を抽出し、解析する。
〇診療ガイドラインに含まれる推奨を均等に⾼いレベルで普及させることは困難であるため、重要かつ効果的な推奨の優先順位をつけて、医療の質向上に向けた効果的な推奨の活⽤を⽬指す。
(普及戦略の例:ウェブでの診療ガイドライン無料公開、アプリ作成、講習会実施、ダイジェスト版の作成、患者版解説の作成、バンドル※3の作成など)
1)Implementation manual for evidence-based clinical practice guidelines in health institutions in Colombia. Implementation Guide.February 2016
※3バンドル:診療ガイドラインに⽰された推奨項⽬から、活⽤されるべき重要ポイントをまとめて表⽰したもの。
普及の評価
当該診療ガイドランの普及状況を客観的データから把握し、その課題と対策を討論する。
これには、客観的データの例:ウェブアクセス数、アプリダウンロード数、診療ガイドライン講習会参加者数、冊⼦の販売数などの客観的データ化が⽤いられることが多い。
⼀⽅で、学術団体が学会員向けに⾏うアンケート調査や、その他の全国調査研究なども普及の傾向を把握する有効な資料となる。
推奨の実施状況の評価
診療ガイドラインの推奨する診療が、実臨床でどれくらい実施されているかを評価する。ただし、すべての推奨について評価をすることが必須ではない。例えば、重要度が⾼く改⾰的なものなどに焦点をあてるとよい。この評価には、医療の質指標(QI)を利⽤することができる。この指標は、医療を可視化し、医療の質の均てん化と向上を図ることが期待される。
なお、評価ツールの作成は今後の重要課題である。早急な着⼿が必要と考えられるが、単なる点数付けではなく、適正かつ時代を反映した内容であることが求められる。
(推奨が実施された場合)患者アウトカム改善の評価
診療ガイドラインの推奨が実施されたことで、⽬指していた最終的な⽬標である患者アウトカム(例:死亡率、⼊院期間、痛み、不安、審美性、耐久性など)が改善されたかを評価する。この患者アウトカムが改善したかの評価は、各疾患・病態ごとに異なり、その評価⽅法もさまざまであるが、QI指標を⽤いることも有効である2)。ただし、アウトカムが改善しても、必ずしも推奨が寄与したとは限らない点に留意する(広い視点での検討が必要)。
なお、推奨を実施するための様々な費⽤とそれによってもたらされる効果のバランスも検討することが重要とされているが、この点については今後の科学的研究が必要である。
2)福井 次⽮ (著), 聖路加国際病院QI 委員会 (編集) Quality Indicator 2018 [医療の質]を測り改善する. インターメディカ2018年
(推奨が実施されなかった場合)推奨が実施されなかった理由や推奨の妥当性の評価
診療ガイドラインは臨床上の意思決定を⽀援するものであるが、質の⾼い診療ガイドラインであっても、臨床現場の患者と医療者の⼗分な相談の上で、「推奨が実施されないこと」は⼗分起こりうる。このような事例以外にも、診療ガイドライン⾃体に起因することや(例:内容が分かりにくい、使いにくい、推奨が現場の実情と乖離しているなど)、医療者側に起因すること(例:医療者が診療ガイドラインに同意していない、意識が⽋如している、習慣を変えられないなど)、その他の外的・環境要因(例:時間・リソースがない)や個別の理由に起因して、「推奨が実施されないこと」がある3)。このように「推奨が実施されない理由」は幅広く、その精査をすることは、現場に即した⽬線で推奨の妥当性を⾒極め、課題を洗い出し、次回の診療ガイドライン改訂に向けた作業として、極めて重要である。
3)真⼸俊彦,吉⽥雅博,平⽥公⼀,⾼⽥忠敬.診療ガイドラインの活⽤のための⽅策と評価法. ⽇本消化器病学雑誌 2010;107:1623-1629
(推奨が実施された場合)新たなエビデンスの統合
推奨診療が実施された結果、すべてのアウトカムが改善するとは限らない。このため、どの推奨が医療の質向上に効果的で、どの推奨が効果がなかったかを評価・解析し、有効な推奨診療を強調し、効果の弱い推奨診療を⾒直すことが、次期診療ガイドライン改訂に求められる。この評価は臨床調査として実施され、新たなエビデンスとして科学的な報告がされることが望ましい。これらの報告の蓄積・統合が、新たな診療ガイドラインの礎となるものである。
注1:上記1〜3 のすべてを実施(実践)することが困難な場合もある。その場合には可能な範囲でも⾏うことで来るべき診療ガイドライン改訂作業に⼗分に役⽴つ情報を得ることが可能である。
注2:上記以外にも、future research question に対する新たな臨床研究を⾏う場合があり、そのエビデンスも次の診療ガイドライン改訂に役⽴つものである。
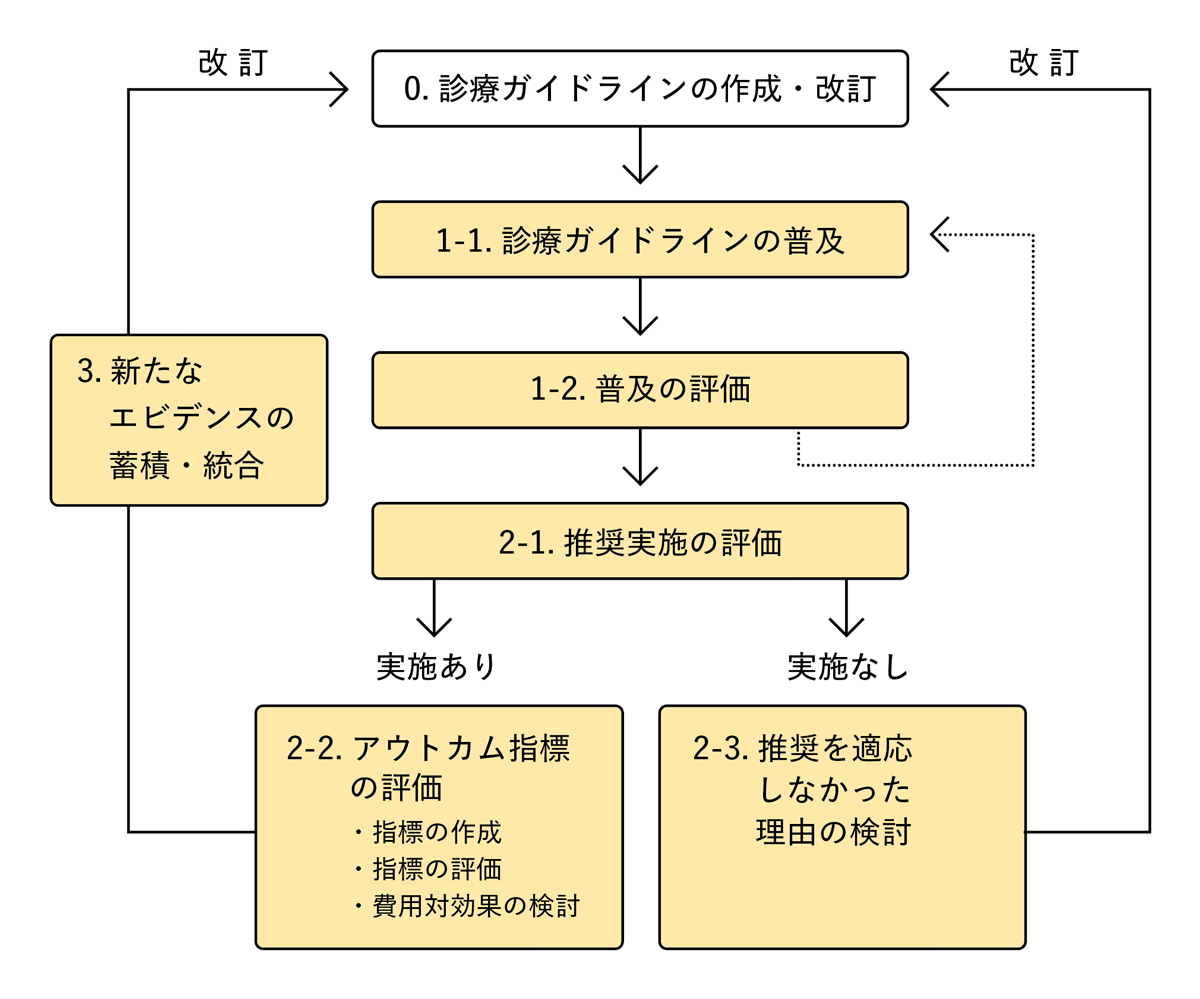 図1.診療ガイドラインの普及と医療の質向上の評価に関するスキーム
図1.診療ガイドラインの普及と医療の質向上の評価に関するスキーム 3.3 診療ガイドラインの作成団体をサポートするMinds の役割・今後の⽅向性
診療ガイドライン作成グループに向けた⽀援
臨床家(診療ガイドライン作成に携わる者)、Dissemination and Implementation Science(普及と実装科学、通称D&I 科学)、QI、医療経済などの有識者からなるワーキングなどを組織し、本領域について、診療ガイドライン作成グループが参照できる資料を作成し、Minds ガイドライン作成マニュアルや提⾔などの形で公開することが必要である。その際には、より標準化した評価⼿法を提⽰できることが望ましい。
その具体的な作業として、より多くの積極的な努⼒をしている作成グループによる連携会議を組織し、さらに多くの好事例を蓄積し、相互検討を⾏い、その⼿法を⼀般化していく組織作りが必要である。
また、本検討内容を普及させる⽅法として、具体的な評価・実践チェックリストを開発し、Minds 作成マニュアルに掲載し、広く作成グループに普及することを⽬標とする。
なお、将来的には、この取り組みそのものの検証を⾏うことが必要である。
より広い視点での取り組み
今後、診療ガイドラインにとどまらず広い視点で、⽇本医療機能評価機構のQI 事業、各病院団体、クリニカルパスなどの分野、各種学会などの幅広いステークホルダーとMinds が連携体制の構築をはかり、本領域を打開するための協働を⽬指すことが重要である(図2)。
 図2. 各ステークホルダーを含めた検討のイメージ
図2. 各ステークホルダーを含めた検討のイメージ有効性評価検討会メンバー
( )内は作成に携わる診療ガイドライン名および専⾨テーマを、◎はリーダーを⽰す。
吉⽥雅博 国際医療福祉⼤学 医学部消化器外科講座 (急性膵炎診療ガイドライン) ◎
豊島勝昭 神奈川県⽴こども医療センター 新⽣児科 (周産期診療ガイドライン-INTACT)
内⼭温 東海⼤学医学部専⾨診療学系 ⼩児科学 (周産期診療ガイドライン-INTACT)
橋本亮太 国⽴精神・神経医療研究センター 精神保健研究所精神疾患病態研究部(統合失調症薬物治療ガイドライン-EGUIDE)
稲⽥健 東京⼥⼦医科⼤学医学部 精神医学講座(統合失調症薬物治療ガイドライン-EGUIDE)
⻄⽥修 藤⽥医科⼤学 ⿇酔・侵襲制御医学 (敗⾎症診療ガイドライン)
⼩倉裕司 ⼤阪⼤学医学部附属病院⾼度救命センター (敗⾎症診療ガイドライン)
廣⽥衛久 東北医科薬科⼤学 医学部内科学第⼆教室 (急性膵炎診療ガイドライン)
真⼸俊彦 産業医科⼤学 医学部救急医学 (急性胆管炎・胆嚢炎診療ガイドライン)
松⽥晋哉 産業医科⼤学 医学部公衆衛⽣学 (急性胆管炎・胆嚢炎診療ガイドライン)
佐々⽊典⼦ 京都⼤学⼤学院医学研究科 医療経済学分野 (Minds QIP)
島津太⼀ 国⽴がん研究センター 社会と健康研究センター予防研究部 (普及と実装科学)
徳増裕宣 ⼤原記念倉敷中央医療機構臨床医学研究所 (電⼦カルテ、データベース)

